不育症の論文と著書(過去8年間)
原著
Shinozaki N, Ebina Y, Deguchi M, Tanimura K, Morizane M, Yamada H. Protein S deficiency complicated pregnancy in women with recurrent pregnancy loss. Gynecol Endocrinol, 32(8), 672-674, 2016
Ebina Y, Shimada S, Deguchi M, Maesawa Y, Iijima N, Yamada H. Divergence of helper, cytotoxic, and regulatory T cells in the decidua from miscarriage. Am J Reprod Immuno, 76(3), 199-204. 2016. doi: 10.1111/aji.12546.
Ebina Y, Nishino Y, Deguchi M, Maesawa Y, Nakajima Y, Yamada H. Natural killer cell activity in women with recurrent miscarriage: Etiology and pregnancy outcome. J Reprod Immunol, 120, 42-47, 2017
Deguchi M, Yamada H, Sugiura-Ogasawara M, Morikawa M, Fujita D, Miki A, Makino S, Murashima A. Factors associated with adverse pregnancy outcomes in women with antiphospholipid syndrome: A multicenter study. J Reprod Immunol, 122, 21-27, 2017
Deguchi M, Maesawa Y, Kubota S, Morizane M, Tanimura K, Ebina Y, Yamada H. Factors associated with adverse pregnancy outcomes in women with systematic lupus erythematosus, J Reprod Immunol, 125, 39-44, 2017
Shimada S, Ebina Y, Iijima N, Deguchi M, Yamada H. Decidual CD68+HLA-DR+CD163- M1 macrophages increase in miscarriages with normal fetal chromosome. Am J Reprod Immunol, 79, e12791, 2018. doi: 10.1111/aji.12791
Maesawa Y, Deguchi M, Tanimura K, Morizane M, Ebina Y, Yamada H. Effectiveness of high-dose i.v. immunoglobulin therapy for pregnant women with aspirin-heparin-resistant secondary antiphospholipid syndrome. Reprod Med Biol, 17(2), 149-154, 2018.
Miyaji M, Deguchi M, Tanimura K, Sasagawa Y, Morizane M, Ebina Y, Yamada H. Clinical factors associated with pregnancy outcome in women with recurrent pregnancy loss. Gynecol Endocrinol, 35, 913-918, 2019.
doi: 10.1080/09513590.2019.1604657.
Morita K, Ono Y, Takeshita T, Sugi T, Fujii T, Yamada H, Nakatsuka M, Fukui A, Saito S. Risk factors and outcomes of recurrent pregnancy loss in Japan. J Obstet Gynaecol Res, 45(10), 1997-2006, 2019. doi: 10.1111/jog.14083.
Shi Y, Tanimura K, Sasagawa Y, Yamada H. Vaginal microbiota associated with preterm delivery. J Infect Chemother, 26, 1134-1138, 2020.
doi.org/10.1016/j.jiac.2020.06.003
Tanimura K, Saito S, Nakatsuka M, Nagamatsu T, Fujii T, Fukui A, Deguchi M, Sasagawa Y, Arase N, Arase H, Yamada H. Theβ2-glycoprotein I/HLA-DR complex is the major autoantibody target in recurrent pregnancy loss. Arthrits Rheumatol, 72(11), 1882-1891, 2020. doi: 10.1002/art.41410.
Ozaki K, Kato D, Ikegami A, Hashimoto A, Sugio S, Guo Z, Shibushita M, Tatematsu T, Haruwaka K, Moorhouse AJ, Yamada H, Wake H. Maternal immune activation induces sustained changes in fetal microglia motility. Sci Rep, 10(1), 21378, 2020.
doi: 10.1038/s41598-020-78294-2.
Yamada H, Deguchi M, Saito S, Takeshita T, Mitsui M, Saito T, Nagamatsu T, Takakuwa K, Nakatsuka M, Yoneda S, Egashira K, Tachibana M, Matsubara K, Honda R, Fukui A, Tanaka K, Sengoku K, Endo T, Yata H. Intravenous immunoglobulin treatment in women with four or more recurrent pregnancy losses: a double-blind, randomised, placebo-controlled trial. The Lancet Discovery Science, eClinicalMedicine, 50, 101527, 2022. doi.org/10.1016/j. eclinm.2022.101527
Shi Y, Yamada H, Sasagawa Y, Tanimura K, Deguchi M. Uterine endometrium microbiota and pregnancy outcome in women with recurrent pregnancy loss. J Reprod Immunol, 152, 103653, 2022. doi: 10.1016/j.jri.2022.103653.
Takimoto K, Yamada H, Shimada S, Fukushi Y, Wada S. Chronic endometritis and uterine endometrium microbiota in recurrent implantation failure and recurrent pregnancy loss. Biomedicines, 11(9), 2391, 2023. doi: 10.3390/biomedicines11092391.
Tanimura K, Saito S, Tsuda S, Ono Y, Ota H, Wada S, Deguchi M, Nakatsuka M, Nagamatsu T, Fujii T, Kobashi G, Arase H, Yamada H. Anti-β2-glycoprotein I/HLA-DR antibody and adverse obstetric outcomes. Int J Mol Sci, 24, 10958, 2023. doi: 10.3390/ijms241310958.
Ono Y, Wada S, Ota H, Fukushi Y, Tanimura K, Yoshino O, Arase H, Yamada H. Anti-β2-Glycoprotein I/HLA-DR antibody in infertility. J Reprod Immunol, 158, 103955, 2023. doi: 10.1016/j.jri.2023.103955.
Shimada S, Sakamoto H, Iijima N, Fukui A, Shi Y, Deguchi M, Yamada H. Increased IL-10-competent regulatory B cells in the decidua of early human pregnancy. J Reprod Immunol, 160, 104142, 2023. doi: 10.1016/j.jri.2023.104142.
Yoneda K, Ueda Y, Tanimura K, Arase H, Yamada H, Saegusa J. Association of anti-β2-Glycoprotein I/HLA-DR complex antibody with arterial thrombosis in female patients with systemic rheumatic diseases. Arthritis Res Ther, 25, 195, 2023. doi: 10.1186/s13075-023-03175-8.
Yamada H, Deguchi M, Saito S, Takeshita T, Mitsui M, Saito T, Nagamatsu T, Takakuwa K, Nakatsuka M, Yoneda S, Egashira K, Tachibana M, Matsubara K, Honda R, Fukui A, Tanaka K, Sengoku K, Endo T, Yata H. High doses of intravenous immunoglobulin stimulate regulatory T cell and suppress natural killer cell in women with recurrent pregnancy loss. J Reprod Immunol. 158, 103977, 2023. doi: 10.1016/j.jri.2023.103977.
総説
山田秀人,出口雅士,蝦名康彦.免疫学的異常と免疫グロブリン療法.「不育症 Up to date」産科と婦人科 83(5), 535-539, 2016
山田秀人.免疫グロブリン療法は有効ですか?また実施するとしたら注意点は何ですか? 不妊・不育症診療パーフェクトガイド. 臨床婦人科産科 70(4), 383-385, 2016
出口雅士,蝦名康彦,谷村憲司,山田秀人.不育症:抗リン脂質抗体と凝固異常症.日産婦誌 69(3), 1151-1161, 2017
山田秀人.巻頭言-不育症(合併症妊娠を含む).日産婦誌 69(3), 1136, 2017
山田秀人.抗リン脂質抗体陽性妊婦の管理.日本医事新報 4911, 58, 2018
山田秀人.不育症・習慣流産.日本医事新報「差分解説」 4942, 56, 2019
山田秀人.不育症の基本と最近の話題.兵庫県医師会医学雑誌.62(1), 1-5, 2019
出口雅士,谷村憲司,山田秀人.抗リン脂質抗体.産科と婦人科(増刊号).87, 230-235, 2020
山田秀人,谷村憲司,出口雅士.抗リン脂質抗体症候群.周産期医学 50(8), 1451-1453, 2020
出口雅士, 谷村憲司, 蝦名康彦, 山田秀人.不妊・不育症女性の合併症・併存疾患をどう扱う?―血栓性素因.産婦人科の実際.69(13), 1605-1614, 2020
山田秀人, 滝本可奈子, 施 裕徳, 出口雅士.不育症と着床不全の子宮内膜マイクロビオーム.臨床婦人科産科.77(7), 685-690, 2023
小野洋輔, 和田真一郎, 吉野 修, 山田秀人. 着床不全とネオ・セルフ抗体. 日本IVF学会誌. 26(2), 40-46, 2023
著書
Tanimura K, Yamada H. Thyroid hormones and pregnancy/infertilety/recurrent pregnancy loss. In: Thyroid hormones and Their Related Diseases, ed. T. Akamizu, J. Yoshimura, M. Yamada, Tokyo, Medical review, 94-109, 2017
出口雅士,谷村憲司,山田秀人.抗リン脂質抗体検査. 周産期医学必修知識第8版 第46巻増刊号, pp114-117, 2017
谷村憲司,山田秀人.甲状腺ホルモンと妊娠/不妊症/不育症 2)不妊症.甲状腺ホルモンと関連疾患.日本甲状腺学会雑誌増大号, 日本甲状腺学会60周年記念書籍(赤水尚史, 吉村 弘, 山田正信編), メディカルレビュー社, 東京, pp85-99, 2017
山田秀人.流産(習慣流産・不育症を含む).今日の治療指針2018年版.医学書院.東京, pp1325-1326, 2018
出口雅士,山田秀人.凝固異常 (血栓性素因).実践臨床生殖免疫学.柴原浩章編,中外医学社.東京,pp324-331, 2018
山田秀人,出口雅士.大量免疫グロブリン.実践臨床生殖免疫学.柴原浩章編,中外医学社.東京,pp345-348, 2018
出口雅士,谷村憲司,山田秀人.抗リン脂質抗体症候群.産科と婦人科.84(7), 2017
出口雅士,山田秀人.免疫グロブリン大量療法.不妊症・不育症診療.その伝承とエビデンス.柴原浩章編,中外医学社.東京,pp694-700, 2019
谷村憲司,出口雅士,山田秀人.不育症と抗リン脂質抗体.不妊症・不育症診療.その伝承とエビデンス.柴原浩章編,中外医学社.東京,pp701-707, 2019
山田秀人.トキソプラズマ.周産期医学50巻増刊号「周産期の薬」.周産期医学編集委員会編.東京医学社, 東京, pp129-132, 2020
谷村憲司,山田秀人.産科的抗リン脂質抗体症候群の病因・病態.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp53-60, 2020
山田秀人,出口雅士.産科的抗リン脂質抗体症候群の診断,治療.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp61-67, 2020
出口雅士,山田秀人.抗PS/PT抗体と不育症.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp74-78, 2020
山田秀人,出口雅士.血栓性素因による不育症:総論.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp128-132, 2020
出口雅士,山田秀人.プロテインS低下症.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp133-141, 2020
出口雅士,山田秀人.プロテインC低下症.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp142-145, 2020
蝦名康彦,山田秀人.先天性アンチトロンビン欠乏症.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp146-150, 2020
山田秀人,出口雅士.免疫グロブリン大量療法.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp208-210, 2020
施 裕徳,山田秀人.子宮内膜フローラと不育症.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp211-213, 2020
谷村憲司,山田秀人.ネオ・セルフ抗体.不育症.竹下俊行, 藤井知行, 山田秀人編.メジカルビュー社, 東京, pp214-217, 2020
山田秀人.自己免疫疾患.標準産科婦人科学第5版.綾部琢哉, 板倉敦夫編.医学書院, 東京, pp468-470, 2021
学会発表
山田秀人.不育症.兵庫県「不育症を正しく理解するためのセミナー」,(公開セミナー),2016年1月21日,神戸
山田秀人.不育症の最近:プロテインS,抗リン脂質抗体,免疫グロブリン療法.第2回東海生殖周産期研究会(特別講演),2016年1月30日,名古屋
山田秀人.産科での抗リン脂質抗体と凝固系因子測定の意義.第17回日本検査血液学会学術集会(ランチョンセミナー),2016年8月6日,福岡
山田秀人.産科の最近:プロテインS,抗リン脂質抗体,免疫グロブリン療法.第6回京都周産期カンファレンス(特別講演),2016年11月12日,京都
山田秀人.不育症の最近:凝固と免疫異常.NHK生殖医療研究会(招請講演),2018年3月14日,大阪
山田秀人.不育症の基本と最近の話題.第62回兵庫県医師会学術セミナー(教育講演),2019年1月13日,神戸
山田秀人.不育症:凝固異常と免疫異常.第64回日本生殖医学会学術講演会(ランチョンセミナー),2019年11月8日,神戸
山田秀人.不妊症と不育症.令和元年度不妊治療に関する研修会(特別講演),2020年1月30日,高知
山田秀人,出口雅士,谷村憲司.β2GPI/HLA-DR複合体は産科的抗リン脂質抗体症候群の自己抗体の標的である.第65回日本生殖医学会学術講演会,2020年12月3日,東京(WEB開催)
山田秀人.不育症の話題、凝固異常とネオセルフ抗体.女性医療WEBセミナー(指定講演),2021年2月24日,札幌(WEB開催ライブ配信)
山田秀人.ネオ・セルフ抗体の発見と不育症、不妊症、産科異常症への応用.生殖医療WEBセミナー(指定講演),2021年4月1日,札幌(WEB開催ライブ配信)
山田秀人.原因不明不育症の治療の変遷.第3回日本不育症学会学術集会(教育講演1),2021年9月11日,名古屋(WEB開催)
山田秀人.不育症の最新の話題~免疫グロブリン、ネオセルフ抗体ほか.第7回札幌西・石狩・小樽地区産婦人科談話会(特別講演),2021年10月14日,札幌(WEB開催ライブ配信)
山田秀人.不育症、産科異常の原因としてのネオ・セルフ抗体.第66回日本生殖医学会学術講演会,2021年11月11日,米子(WEB開催)
山田秀人.産婦人科から見た膠原病女性の妊娠と出産.膠原病患者におけるライフイベントを見据えた診療〜プレコンセプションケアの重要性. Expert Interactions in Clinical Intelligence (EICI)〜WoCBA(特別講演),2021年12月16日,札幌(WEB開催ライブ配信)
山田秀人, 滝本可奈子, 福士義将, 和田真一郎.反復着床不全、不育症における慢性子宮内膜炎とマイクロビオータ. 第4回日本不育症学会学術集会,2022年6月11日,名古屋
山田秀人.不妊症、不育症、産科異常、におけるネオセルフ抗体.Revorf社医師向けセミナー(セミナー),2022年8月4日,東京(WEB開催)
山田秀人, 出口雅士, 齋藤 滋, 竹下俊行, 三井真理, 齋藤 豪, 永松 健, 高桑好一,中塚幹也, 米田 哲, 江頭活子, 立花眞仁, 松原圭一, 本田律生, 福井淳史, 田中幹二, 千石一雄, 遠藤俊明, 矢田裕朗.原因不明の不育症を対象とした静注免疫グロブリンの二重盲検群間比較試験.第74回日本産科婦人科学会学術講演会(高得点日本語演題) ,2022年8月7日,福岡
山田秀人.不妊症におけるネオ・セルフ抗体の研究.Revorf オンラインセミナー 着床不全の最前線〜最新の研究動向と新しい不妊症検査(パネルディスカッション),2022年11月14日,東京(WEB開催)
山田秀人.4回以上流産を繰り返す原因不明の不育症を対象とした静注免疫グロブリンの二重盲検ランダム化プラセボ対照群間比較試験の成果.第37回日本生殖免疫学会学術講演会(特別報告),2022年11月18日,高知
山田秀人.不妊不育の話題〜ネオセルフ抗体と妊娠初期免疫グロブリン療法.IMT College(指定講演),2022年12月1日,札幌(WEB開催)
山田秀人, 出口雅士, 齋藤 滋, 竹下俊行, 三井真理, 齋藤 豪, 永松 健, 高桑好一,中塚幹也, 米田 哲, 江頭活子, 立花眞仁, 松原圭一, 本田律生, 福井淳史, 田中幹二, 千石一雄, 遠藤俊明, 矢田裕朗.制御性T(Treg)細胞活性化とNK細胞活性の抑制:習慣流産に対する免疫グロブリン大量療法の二重盲検群間比較試験.第75回日本産科婦人科学会学術講演会,2023年5月14日,東京
山田秀人.不育症克服のためにさらなる原因の究明と新たな治療法を目指して.第5回日本不育症学会(会長講演),2023年7月16日,札幌
山田秀人.妊娠初期免疫グロブリン療法とネオ・セルフ抗体.第41回日本受精着床学会(シンポジウム), 2023年7月28日,仙台
山田秀人.ネオ・セルフ抗体による不妊症、不育症、産科疾患のプレコンセプションケア.「成育疾患克服等総合研究事業」、「女性の健康の包括的支援実用化研究事業」合同企画 日本の未来のためのプレコンセプションケア研究を考える2023(指定講演), 2023年9月16日,東京
Yamada H, Deguchi M, Saito S, Takeshita T, Mitsui M, Saito T, Nagamatsu T, Takakuwa K, Nakatsuka M, Yoneda S, Egashira K, Tachibana M, Matsubara K, Honda R, Fukui A, Tanaka K, Sengoku K, Endo T, Yata H. Intravenous immunoglobulin treatment in women with four or more recurrent pregnancy losses: a double-blind, randomised, placebo-controlled trial. XXIV FIGO World Congress of Gynecology and Obstetrics (Poster). October10, 2023, Paris
山田秀人.不妊症、不育症、産科疾患、動脈血栓症におけるネオ・セルフ抗体.第11回日本抗リン脂質抗体標準化ワークショップ学術集会(特別講演),2023年12月2日,東京
山田秀人.流早産におけるマイクロバイオーム~NGSによる子宮・腟フローラとqPCR(Flora Select).第76回日本産科婦人科学会学術講演会(ランチョンセミナー), 2024年4月19日,東京
山田秀人.流早産予防のためのマイクロバイオーム~子宮・腟フローラとFlora Select.第181回和歌山市医師会産婦人科部会研修会(特別講演), 2024年4月26日,和歌山(WEB開催)
山田秀人.流早産におけるマイクロバイオーム~NGSによる子宮・腟フローラとqPCR(Flora Select).第60回日本周産期・新生児医学会学術集会 (ランチョンセミナー), 2024年7月15日,大阪

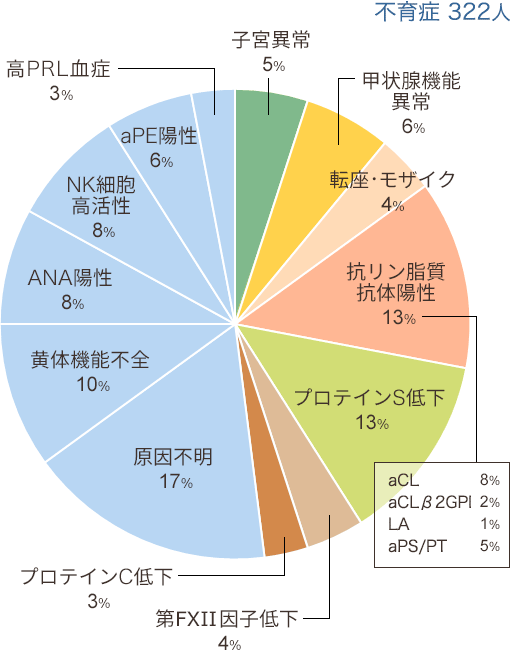 図1.
図1.  正常子宮
正常子宮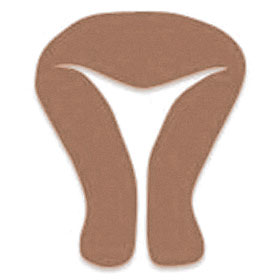 弓状子宮
弓状子宮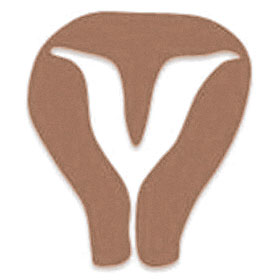 中隔子宮
中隔子宮 双角子宮
双角子宮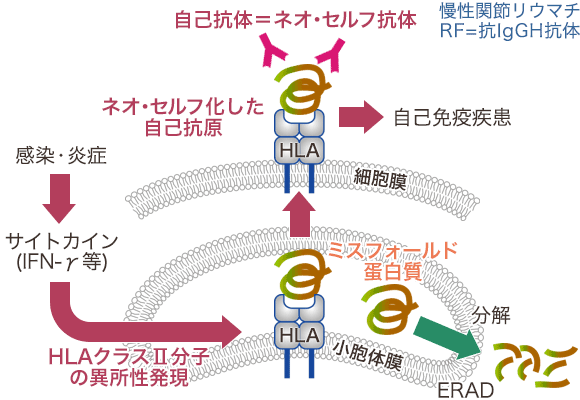 図3. HLAクラス
図3. HLAクラス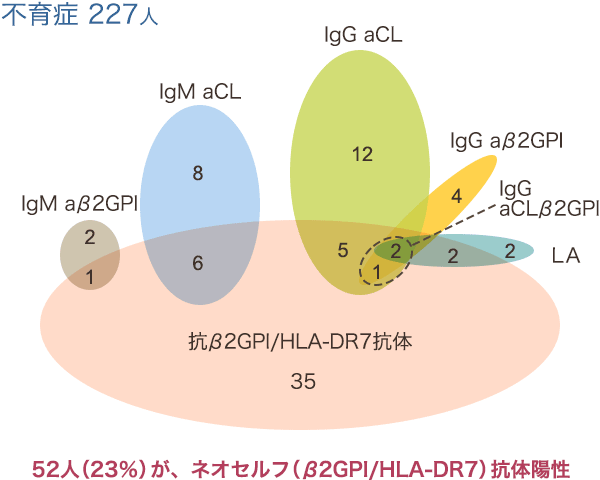 図4. β2GPI/HLA-DR抗体と
図4. β2GPI/HLA-DR抗体と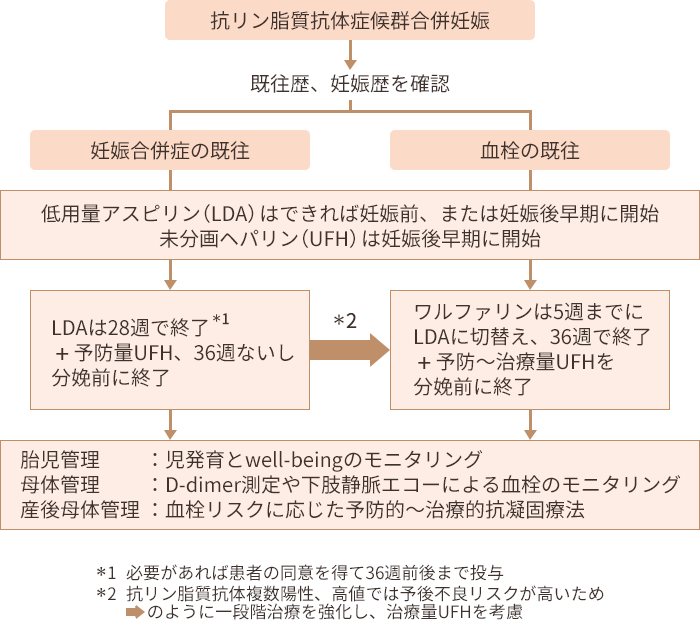 図5. 産科的抗リン脂質抗体症候群
図5. 産科的抗リン脂質抗体症候群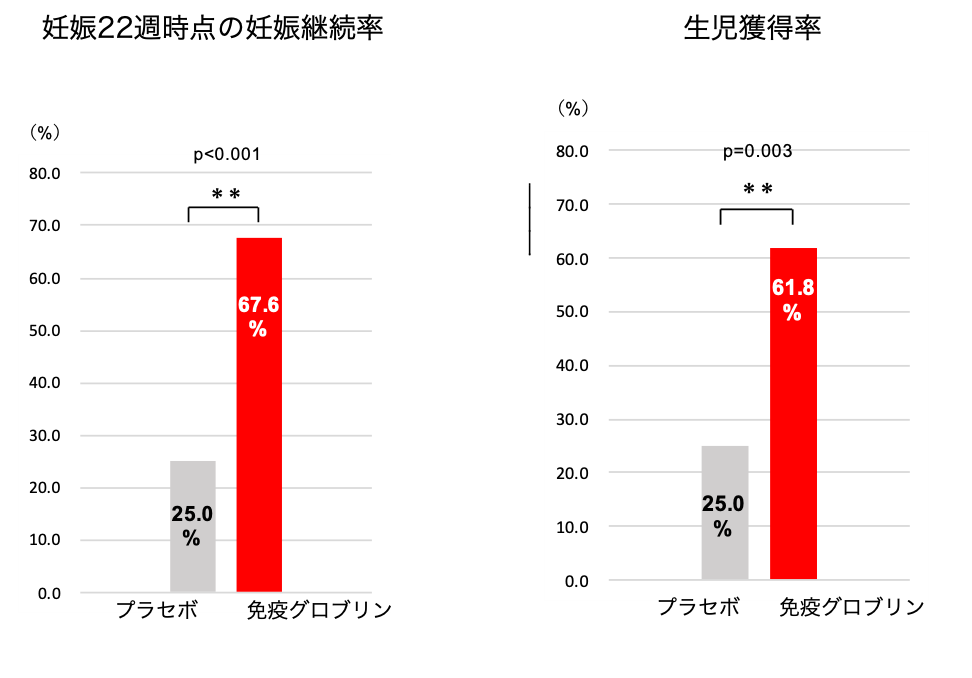 図 生理食塩水(プラセボ)に比べて免疫グロブリンの投与で
図 生理食塩水(プラセボ)に比べて免疫グロブリンの投与で